Facciamo un po’ di chiarezza
È da maggio che assieme al caldo estivo ci ha raggiunte una notizia non sottovalutabile e che riguarda il diffondersi del Monkeypox, un virus volgarmente chiamato vaiolo delle scimmie.
La notizia è stata diffusa dai mass media e dalle istituzioni con un linguaggio spesso superficiale e inappropriato. Questo ha portato con sé il rischio di stigmatizzare le persone infette e più esposte al rischio di contrarre il virus.
Sulla base alle evidenze riportate, la probabilità che il Monkeypox si diffonda in network di persone che hanno partner sessuali multipl3 è considerata alta, mentre quella di diffusione nella popolazione generale è molto bassa.
L’Oms ha dichiarato recentemente l’epidemia in corso “Emergenza di salute pubblica internazionale (PHEIC)”.
Procediamo quindi con ordine, con l’obiettivo di dare una chiara informazione, in base ai dati finora disponibili.
ll Monkeypox è una zoonosi virale (cioè trasmessa per via di un salto evolutivo da una specie animale all’essere umano). È causata da un virus a DNA a doppio filamento che appartiene al genere Orthopoxvirus, della stessa famiglia del vaiolo eradicato nel 1980 (Poxviridae). Tuttavia si differenzia da questo, per la minore trasmissibilità e la minor gravità di infezione: non è mortale!
Da maggio 2022 si è presentata in diversi focolai negli Stati Uniti e in Europa. Attualmente è presente anche in Italia e nella stessa Emilia Romagna, regione dove il numero delle diagnosi non è sottovalutabile. I sintomi più caratteristici all’esordio sono febbre che spesso può diventare alta, astenia, dolori muscolari costanti, cefalea e ingrossamento delle ghiandole (linfonodi) soprattutto del collo, delle ascelle e/o dell’inguine.
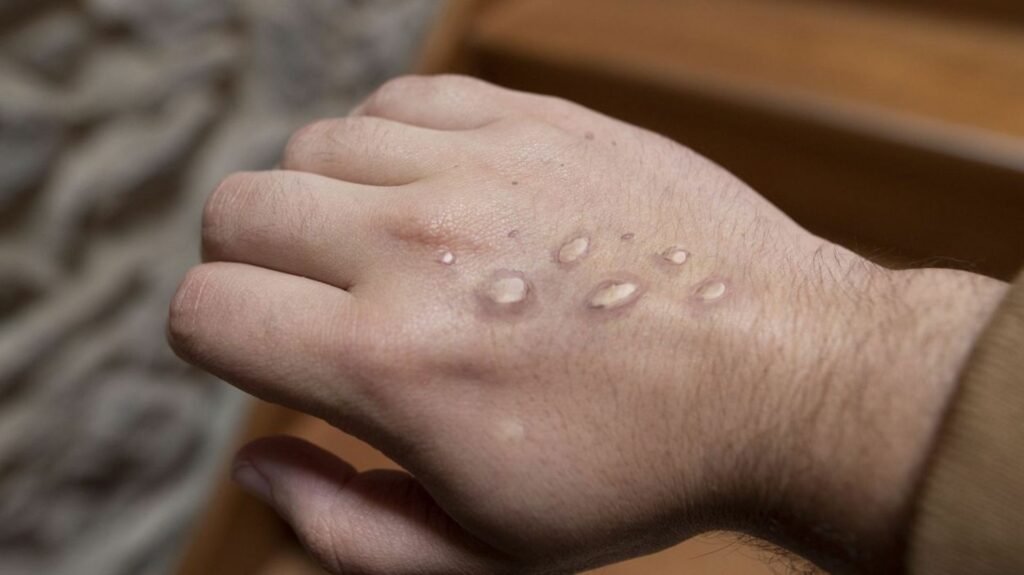
La comparsa di lesioni sulla cute è variabile: possono manifestarsi sotto forma di macchie, bolle, vescicole, e queste ultime possono eventualmente ulcerarsi e diventare croste. La fase sintomatica può durare dalle due alle quattro settimane. È possibile anche trovare lesioni di diverso tipo in una stessa persona. Il numero, le dimensioni e la localizzazione possono variare e possono essere scambiate per altre IST (infezioni sessualmente trasmissibili), punture d’insetto o semplici brufoli.
Generalmente si concentrano nelle zone più esposte sessualmente (zona genitale, perianale o in bocca).
Le vie di trasmissione principali sono rapporti sessuali e il contatto diretto con le lesioni su pelle e mucose (bolle, ulcere, pustole, afte) o con oggetti che siano stati a contatto diretto con queste lesioni (come vestiti, lenzuola o asciugamani). In letteratura scientifica si parla anche di trasmissione tramite goccioline respiratorie e verticale (madre-figli3 in gravidanza).
Il tempo di incubazione, ossia il periodo fra l’infezione e l’insorgenza dei sintomi, varia tra i 5 e i 21 giorni.
Per la diagnosi è necessario prelevare il materiale all’interno delle lesioni cutanee (tramite un tampone) e/o frammenti delle lesioni stesse ed eseguire su di essi un test molecolare. Soprattutto nella fase iniziale, in assenza di lesioni cutanee, è possibile eseguire un tampone oro-faringeo. Altri campioni che è possibile analizzare sono: sangue, urina, saliva, liquido seminale e tamponi rettali o genitali.
In caso di sintomi il consiglio è quello di contattare una specialista come la dottoressa di base o il centro MTS presente sul territorio e, qualora l’esito dei test dovesse risultare positivo, si raccomanda di seguire le indicazioni ricevute dal dipartimento di prevenzione del territorio in cui si è domiciliate o residenti. Vanno seguite indicazioni precise per gli eventuali farmaci da assumere, per il tracciamento dei contatti, ossia delle persone con cui ci sono stati rapporti sessuali nel mese precedente la comparsa dei sintomi, e per l’isolamento.
Va evidenziato che in Europa raramente è necessario ricorrere ad una terapia farmacologica per la gestione dell’infezione, poiché il decorso della malattia presenta quasi sempre una guarigione spontanea.
Attualmente è disponibile il Tecovirimat, un farmaco in compresse da assumere due volte al giorno per quattordici giorni. In casi rari può essere utilizzato il Cidofovir, un farmaco in flebo da fare ogni due settimane.
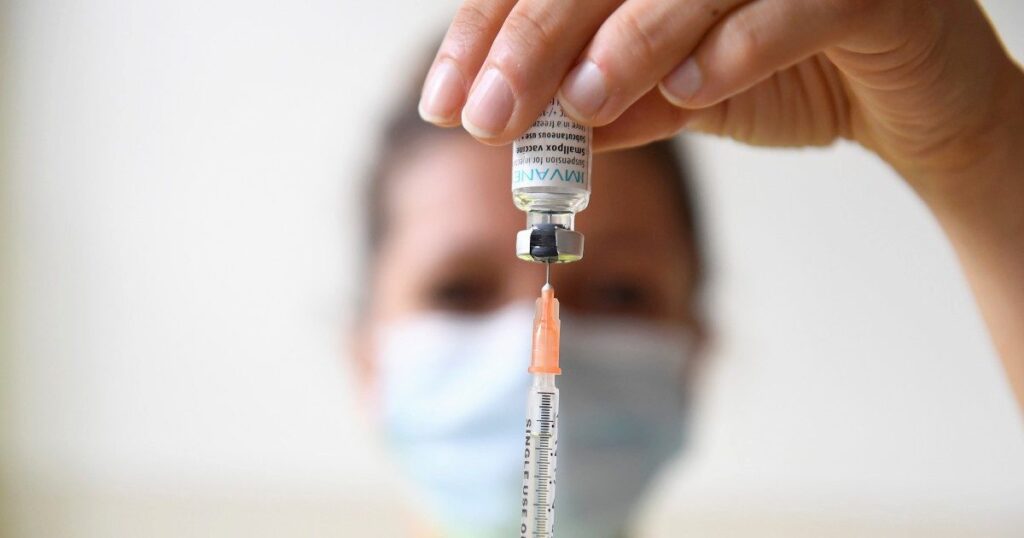
Vi state chiedendo se esista un vaccino?
La risposta è sì: è stata recentemente autorizzata la distribuzione temporanea di MVA-BN (Modified Vaccinia Ankara – Bavarian Nordic, nome commerciale Jynneos/Imvanex) da somministrare in due dosi a distanza di quattro settimane l’una dall’altra.
Al momento si esclude la necessità di una campagna vaccinale di massa, possono e potranno accedere alla somministrazione del vaccino solo le persone più esposte all’infezione e con varie problematiche di salute, sulla base di indicazioni ministeriali.
Va ricordato che la disponibilità di dosi attuale in Italia è limitatissima. In Emilia Romagna le dosi disponibili ad agosto erano 140 e sono già state somministrate tutte.
Attualmente i centri specializzati in IST e i checkpoint coinvolti nella campagna vaccinale possono individuare fra le propri3 utenti le persone a più alto rischio, utilizzando indicatori di comportamento simili a quelli utilizzati per la prescrizione della PrEP che sono:
- avere un storia recente (ultimi tre mesi) con più partner sessuali;
- partecipazione a eventi di sesso di gruppo;
- partecipazione a incontri sessuali in locali/club/cruising/saune;
- aver di recente contratto una IST (almeno un episodio nell’ultimo anno);
- aver di recente praticato chemsex ( sesso associato all’utilizzo di sostanze stupefacienti).
Le persone già in terapia verranno contattat3 direttamente dal Centro di Malattie Infettive che le segue per garantire loro le dosi.
Scorrendo la lista degli indicatori appena riportata sorge spontanea l’ennesima riflessione. Parlare di virus e delle infezioni che ne derivano implica sempre il dovere, anche da parte nostra, di fare il più possibile chiarezza, focalizzando l’attenzione sulle “pratiche a rischio” e non sulle “categorie a rischio”. Pensare e agire per categorie richiama una prassi stigmatizzante di cui tutta la comunità LGBTQ+ fatica, ancora oggi, a liberarsi.
Ci sono cerrtamente persone maggiormente esposte per una serie di pratiche messe in atto. Capire questo può aiutare anche il resto della società, anche quella meno targettizzata, a responsabilizzarsi e prestare attenzione. In poche parole, siamo tutt3 vulnerabili, aiutiamoci a formarci, informarci e decostruire l’alone di stigma che rischia di presentarsi buio e denso all’orizzonte per l’ennesima volta.
Fonte principale: ECDC
Contatti utili per richiedere l’accesso al vaccino a Bologna:
Dipartimento di Malattie Infettive, Ospedale Sant’Orsola Bologna – padiglione 1 e 6
Centro MTS (Centro malattie a trasmissione sessuale), Ospedale Sant’Orsola Bologna – padiglione 29
Immagine in evidenza da vaccinarsintoscana.org, immagine nel testo da brusselstimes.com e da ilfattoquotidiano.it

Perseguitaci